I vaccini non indeboliscono il sistema immunitario dei bambini
Ipotesi
“Troppi vaccini e troppo presto”: è opinione diffusa che il sistema immunitario dei bambini sia inadeguatamente sviluppato per sopportare le multiple vaccinazioni che il programma vaccinale italiano prevede e che addirittura queste lo sovraccarichino tanto da rendendolo più esposto alle patologie verso le quali non è disponibile la vaccinazione. Seguendo tale ipotesi si ritiene pertanto auspicabile una riduzione del numero di vaccini e un ritardo nella loro somministrazione.
Elementi scientifici che smentiscono l’ipotesi
1 - Le potenzialità del sistema immunitario del bambino.
La capacità del sistema immunitario di rispondere a sostanze riconosciute come estranee (antigeni esogeni) si sviluppa ancor prima di nascere. I linfociti B e T, cellule effettrici del nostro sistema immunitario adattativo, sono presenti già dalla 14° settimana di gestazione ed esprimono una quantità enorme di recettori antigene-specifici1. Nell’utero gli antigeni esogeni sono minimamente presenti e quindi i linfociti alla nascita sono in stato nativo. Il neonato inizialmente è in parte protetto dagli anticorpi materni che passano attraverso la placenta durante la gravidanza (Ig G) e quelli che sono presenti nel latte materno (Ig A). Questa protezione però, oltre ad essere limitata solo ai patogeni per cui è protetta la madre, è estremamente limitata nel tempo: le Ig G calano nettamente già nei primissimi mesi di vita2 e l’allattamento, quando avviene, è ridotto a pochi mesi3. Oltretutto, cosa più importante, la protezione determinata da una risposta attiva del sistema immunitario del bambino è molto più forte di quella data dagli anticorpi acquisiti dalla madre in maniera passiva. Il sistema immunitario del neonato infatti ha la capacità di generare sia risposte complesse di tipo umorale (tramite anticorpi ed altre proteine) che di tipo cellulo-mediato già dalla nascita4 5. Ciò risulta necessario per affrontare i continui attacchi esterni dovuti alla moltitudine di microrganismi che sono presenti nell’ambiente in cui vive.
Allo stesso modo per quanto riguarda le vaccinazioni i neonati sono in grado di sviluppare una risposta protettiva già poche ore dopo la nascita.5 Ciò risulta piuttosto evidente per neonati di madri affette da epatite B per i quali la vaccinazione contro HBV data alla nascita, associata alle immunoglobuline, fornisce una risposta immune protettiva già dalla prima settimana di vita6. Un altro dato molto interessante è che la percentuale di bambini che sviluppa una risposta immune protettiva alla prima serie di vaccini che viene somministrata tra i 6 mesi e i 2 anni d’età è di circa il 90%7. Questo dato così positivo è spiegabile proprio grazie alla completa capacità del sistema immunitario del bambino di generare una risposta umorale e cellulare protettiva ai vaccini. Risulta evidente quindi che ogni ritardo nell'inizio delle vaccinazioni non solo non aumenta la sicurezza dell’atto vaccinale ma inoltre prolunga il periodo in cui il bambino è suscettibile alle infezioni prevenibili con il vaccino. Un esempio per tutti è certamente quello della pertosse che nel lattante si manifesta in maniera atipica, difficilmente riconoscibile anche dagli specialisti risultando estremamente pericolosa, soprattutto nei primi mesi di vita. Uno studio condotto su bambini da 6 a 24 mesi ha dimostrato che il rischio di ospedalizzazione è 10 volte più alto nei bambini mai vaccinati contro la pertosse rispetto ai bambini parzialmente o completamente vaccinati8.
2 - I vaccini non sovraccaricano il sistema immunitario del bambino e la loro somministrazione in combinazione ha un impatto del tutto simile alla loro somministrazione separata.
Noi non viviamo in un mondo sterile, siamo continuamente a contatto con moltissimi microrganismi. Per esempio al momento della nascita e nelle prime ore di vita il bambino viene esposto a più di 400 specie diverse di batteri che corrispondono, considerando che ogni batterio presenta un numero variabile tra 3.000 a 6.000 antigeni, a più di 1.000.000 di antigeni differenti9. È evidente quindi che, rispetto alla moltitudine di stimoli a cui è sottoposto un bambino fin dalla nascita, gli antigeni presenti nei vaccini sono in numero irrisorio.
Il sistema immunitario umano può rispondere ad un enorme numero di antigeni: è stato calcolato che un bambino ha la capacità teorica di rispondere a circa 10.000 vaccini somministrati allo stesso momento. Quindi si può dedurre che il nostro piano impiega, ad ogni seduta vaccinale, una parte estremamente irrisoria del sistema immunitario del bambino. È stato stimato che, con gli 11 vaccini che ogni lattante riceve contemporaneamente negli USA, tale parte corrisponde ad una percentuale di circa il 0,1% delle sue teoriche potenzialità. Se poi si considera che i linfociti B e T vergini vengono continuamente rigenerati, si può dire effettivamente che il sistema immunitario non venga mai veramente “consumato”10.
Andando a confrontare l’esposizione agli antigeni che si ha con la malattia vera e propria rispetto a quella con il corrispondente vaccino, risulta ancora una volta evidente come quest’ultimo sia a tutti gli effetti un minimo stimolo per il sistema immunitario del bambino. Un esempio è quello dell’epatite B in cui in una settimana di malattia l’organismo viene esposto a 1162 microgrammi l’ora di antigene, mentre con il vaccino l’esposizione è di solamente 30 microgrammi totali nelle tre dosi11.
Altro elemento che occorre sottolineare è l’evidenza che il sistema immunitario del bambino reagisce in maniera del tutto simile a vaccinazioni multiple somministrate contemporaneamente e ai corrispondenti singoli vaccini dati separatamente. Studi clinici dimostrano che la somministrazione contemporanea del vaccino esavalente (contenente gli antigeni di difterite, tetano, pertosse, polio, haemophilus b, epatite B) e del vaccino 13-valente contro lo pneumococco, oltre a non determinare un aumento degli effetti collaterali severi, non produce una risposta inferiore rispetto alla somministrazione separata dei due vaccini12. Questa corrispondenza nel tipo di reazione è stata verificata per tutti i seguenti gruppi di vaccini: MMR e varicella13 14; MMR, difterite-tetano-pertosse (DTP) e OPV15; epatite B, difterite-tetano e OVP16; influenza e pneumococco17; MMR, DTP-Hib e varicella18; MMR e Hib; DTP e Hib19. Se i vaccini indebolissero davvero il sistema immunitario, ciò non sarebbe possibile, e ci si attenderebbe quindi una risposta ridotta nella somministrazione contemporanea. Oltretutto fare più vaccinazioni nella stessa seduta determina certamente meno stress per il bambino e un aumento della aderenza al piano vaccinale.
Al contrario invece si può immaginare quali traumi psicologici possa subire un bambino che, per essere adeguatamente protetto attraverso la somministrazione dei vari vaccini dell’attuale calendario vaccinale, debba fare più di 20 punture nei primi due anni di vita.
3 - Il numero di antigeni a cui i bambini sono esposti con la vaccinazione è nettamente inferiore che in passato.
Un antigene è una sostanza, proteina o polisaccaride, capace di stimolare una risposta immune. Rispetto al passato pur essendo aumentato il numero di vaccini, è diminuito il numero di antigeni somministrati ai bambini19. Oltre all'eliminazione del vaccino del vaiolo, il quale conteneva una grande quantità di antigeni, oggi vi è una tecnologia evoluta di produzione così che i vaccini spesso contengono i singoli antigeni e non l’intero microrganismo (ad esempio il vaccino della pertosse a cellula intera storicamente conteneva 3000 antigeni, ad oggi il vaccino acellulare ne contiene solamente 3)21. L’aumentato numero e qualità dei vaccini a disposizione permette di proteggere i bambini da molte più malattie che in passato.
Tra gli anni ’60 e ’70 del Novecento un bambino italiano, a seconda del programma di vaccinazione utilizzato, riceveva per ogni dose di vaccino il seguente numero di antigeni20 (Tabelle a cura di Franco Giovanetti – Dipartimento di Prevenzione ASL CN2 Alba Bra Regione Piemonte):
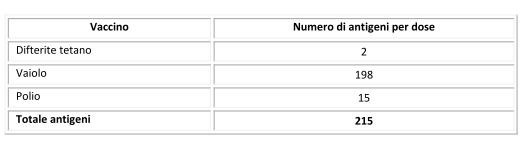
- Bambino che riceveva le sole vaccinazioni obbligatorie:
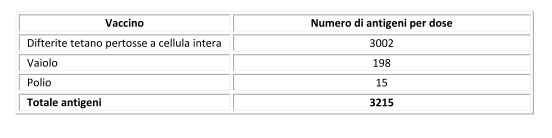
- Bambino vaccinato anche contro la pertosse (come consigliato da una parte dei pediatri):
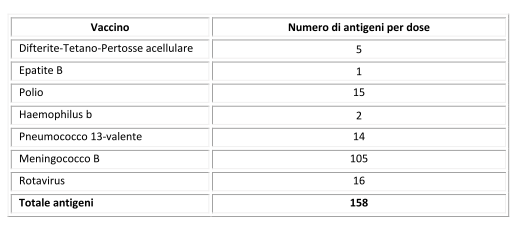
Considerando poi le vaccinazioni previste per il secondo anno, il totale degli antigeni per dose di vaccino nei primi due anni di vita risulta come segue:
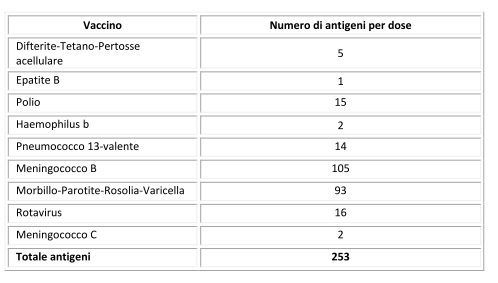
Quindi siamo passati da un numero massimo di antigeni per dose di vaccino pari a 3215 (protezione verso 5 malattie) per i bambini nati tra gli anni ’60 e ’70, a 253 antigeni (protezione per 14 malattie) per i bambini d’oggi. Tutto ciò grazie a vaccini più mirati ed efficienti rispetto al passato.
4 - I vaccini non indeboliscono il sistema immunitario, anzi alcuni ne determinano una aspecifica stimolazione.
Alcune persone affermano che i vaccini indeboliscano il sistema immunitario dei bambini rendendoli più suscettibili a tutte le altre infezioni. Se ciò fosse vero ci si aspetterebbe maggior incidenza di infezioni non correlate a vaccino nei bambini vaccinati ma ciò è stato escluso con numerosi studi scientifici24 25. Un recente studio americano ha dimostrato che i bambini vaccinati e quelli non vaccinati si ammalano allo stesso modo26, solo che i non vaccinati si ammalano anche per le malattie da cui potrebbero essere protetti con la vaccinazione.
È stato addirittura ipotizzato che determinati vaccini, come quello del morbillo, operino una non specifica stimolazione del sistema immunitario, che si traduce in una diminuita suscettibilità alle infezioni27. In uno studio condotto in Germania si è evidenziato come, bambini che avevano ricevuto i vaccini contro difterite, pertosse, tetano, Hib e poliomielite nel 3° mese di vita sviluppavano, rispetto ai non vaccinati, una protezione non solo vaccino specifica, ma una migliore risposta del sistema immunitario anche verso altre infezioni28.
È inoltre utile sottolineare come alcune infezioni predispongano a loro volta ad altre infezioni più severe e invasive come ad esempio la varicella che aumenta la suscettibilità all'infezione da streptococco beta-emolitico tipo A con possibili gravi quadri locali e generalizzati29.
Conclusioni
I bambini sono perfettamente in grado di rispondere in maniera adeguata ai vaccini; questi non solo non sovraccaricano il loro sistema immunitario ma possono anche essere somministrati in associazione ottenendo un’ottima risposta immunitaria. La vaccinazione risulta, non solo protettiva nei confronti dei patogeni obiettivi del vaccino, ma, evitando l’indebolimento del sistema immunitario dovuto a queste infezioni, stimola il sistema immunitario anche nei confronti di altri patogeni ambientali con cui viene in contatto il bambino.
Perciò ritardare o ridurre il programma vaccinale nell'infanzia non risulta né fortificante né tanto meno protettivo esponendo i bambini a grandi rischi che potrebbero essere prevenuti con la vaccinazione.
Fonti / Bibliografia
- Goldblatt D. Immunisation and the maturation of infant immune responses. Dev Biol Stand. 1998;95:125–132
- Siegrist CA, Cordova M, Brandt C, et al. Determinants of infants responses to vaccines in the presence of maternal antibodies. Vaccine. 1998;16:1409–1414
- Ryan AS. The resurgence of breastfeeding in the United States. Pediatrics. 1997;99(4). Available at: http://www.pediatrics.org/cgi/content/full/99/4/e1...
- Fadel S, Sarazotti M. Cellular immune responses in neonates. Int Rev Immunol. 2000;19:173–193
- Siegrist C-A. Neonatal and early life vaccinology. Vaccine. 2001;19:3331–3346
- Prevention of Hepatitis B Virus Infection in the United States: Recommendations of the Advisory Committee on Immunization Practices. CDC. 2018. Available at: https://www.cdc.gov/mmwr/volumes/67/rr/pdfs/rr6701...
- Plotkin SA, Orenstein WA. Vaccines. 3rd ed. Philadelphia, PA: WB Saunders Co; 1999
- Stojanov S, Liese J, Belohradsky BH. Hospitalization and complications in children under 2 years of age with Bordetella pertussis infection. Infection 2000;28:106-10.
- Conway, P.L. Microbial ecology of the human large intestine. In: Human Colonic Bacteria (Gibson, G.R. and Macfarlane, G.T., Eds.), pp. 1^24. CRC Press, Boca Raton, FL 1995
- Paul A. Offit, MD* et all.Addressing Parents’ Concerns: Do Multiple Vaccines Overwhelm or Weaken the Infant’s Immune System? Pediatrics, 2002.
- Novella, S. Too Many Too Soon? No! Science-Based Medicine. Vaccines, 2018
- Esposito S, TanseyS,ThompsonAetal.Safetyandimmunogenicityofa13-valentpneumococcalconjugatevaccinecomparedtothoseofa7-valent pneumococcal conjugate vaccine given as a three-dose series with routine vaccines in healthy infants and toddlers. Clin Vaccine Immunol. 2010;17:1017-26. Epub 2010 Apr 28
- Englund JA, Suarez C, Kelly J, et al. Placebo-controlled trial of varicella vaccine given with or after measles-mumps-rubella vaccine. J Pediatr. 1989;114:37–44
- Brunell PA, Novelli VM, Lipton SV, Pollock B. Combined vaccine against measles, mumps, rubella, and varicella. Pediatrics. 1988;81:779–784
- Deforest A, Long SS, Lischner HW, et al. Simultaneous administration of measles-mumps-rubella vaccine with booster doses of diphtheria-tetanus-pertussis and poliovirus vaccines. Pediatrics. 1988;81:237–246
- Giammanco G, Volti S, Mauro L, et al. Immune response to simultaneous administration of a recombinant DNA hepatitis B vaccine and multiple compulsory vaccines in infancy. Vaccine. 1991;9:747–750
- DeStefano F, Goodman RA, Noble GR, et al. Simultaneous administration of influenza and pneumococcal vaccines. JAMA. 1982;247:2551–2554
- Shinefield HR, Black SB, Staehle BO, et al. Safety, tolerability, and immunogenicity of concomitant infections in separate locations of MMR II, Varivax and Tetramune in healthy children vs concomitant infection of MMR II and Tetramune followed six weeks later by Varivax. Pediatr Infect Dis J. 1998;17:980–985
- Dashefsky B, Wald E, Guerra N, Byers C. Safety, tolerability, and immunogenicity of concurrent administration of Haemophilus influenza type b conjugate vaccine (meningococcal protein conjugate) with either measles-mumps-rubella vaccine or diphtheria-tetanus-pertussis and oral poliovirus vaccines in 14- to 23-month-old infants. Pediatrics. 1990; 85:682–689
- Offit PA, QuarlesJ,GerberMAetal.AddressingParents’Concerns:DoMultipleVaccinesOverwhelmor WeakentheInfant’sImmuneSystem?Pediatrics 2002;109:124-129.
- Giovanetti F.,Vaccinazioni pediatriche: le domande difficili – Terzo aggiornamento, aprile 2018.
- Offit PA, DeStefano F. Vaccine safety. In: Plotkin S, Orenstein WA, Offit PA (Eds.) Vaccines. Saunders 2013.
- Tani C, Stella M, Donnarumma D et al. Quantification by LC–MSE of outer membrane vesicle proteins of the Bexsero vaccine. Vaccine 2014;32:1273-1279.
- Black SB, Cherry JD, Shinefield HR, et al. Apparent decreased risk of invasive bacterial disease after heterologous childhood immunization. Am J Dis Child. 1991;145:746–749
- Storsaeter J, Olin P, Renemar B, et al. Mortality and morbidity from invasive bacterial infections during a clinical trial of acellular pertussis vaccines in Sweden. Pediatr Infect Dis J. 1988;7:637–645
- Glanz MJ et al. Association Between Estimated Cumulative Vaccine Antigen Exposure Through the First 23 Months of Life and Non–Vaccine-Targeted Infections From 24 Through 47 Months of Age. JAMA.2018; 319(9):906-913.
- Goldblatt D, Miller E. Nonspecific Effects of Vaccines. JAMA 2014;311:804-805.
- Otto S, Mahner B, Kadow I, et al. General non-specific morbidity is reduced after vaccination within the third month of life—the Greifswald study. J Infect. 2000;41:172–175.
- Laupland KB, Davies HD, Low DE, et al. Invasive group A streptococcal disease in children and association with varicella-zoster virus infection.Pediatrics 2000;105(5).



